Faire un internat vétérinaire aux États-Unis
Vous envisagez de faire un internat aux États-Unis ? Cet article présente brièvement les avantages et les inconvénients de ce type de projet.
Numéro du magazine 32.3 Cardiologie
Publié 29/03/2023
Aussi disponible en Deutsch , Italiano , Português , Español et English
L’insuffisance cardiaque aiguë chez un chien menace sérieusement son pronostic vital et Luca Ferasin explique ici combien il est important d’optimiser la démarche diagnostique et thérapeutique.

La tachypnée et la dyspnée sont des signes cardinaux de l’insuffisance cardiaque aiguë chez le chien mais diverses autres anomalies peuvent également être présentes.
Lorsqu’une insuffisance cardiaque aiguë est suspectée chez un chien, il faut immédiatement envisager trois mesures : réduire le stress, apporter de l’oxygène et sédater l’animal.
Un traitement diurétique efficace doit soulager rapidement et complètement un chien victime d’un œdème pulmonaire cardiogénique ; le traitement sera poursuivi pour éviter la récidive.
Les paramètres les plus importants à surveiller pendant le traitement d’un chien souffrant d’insuffisance cardiaque aiguë sont la fréquence et les efforts respiratoires, ainsi que l’état général.
L’insuffisance cardiaque (IC) est l’une des causes les plus fréquentes de morbidité et de mortalité chez le chien. Dans sa forme aiguë, l’insuffisance cardiaque (ICA) menace sérieusement le pronostic vital ; elle nécessite donc une hospitalisation et des soins intensifs. Il existe plusieurs façons de définir l’IC mais elle doit être considérée globalement comme un syndrome clinique complexe qui peut résulter de tout trouble cardiaque structurel ou fonctionnel altérant la capacité de remplissage ou d’éjection du cœur, ce qui entraîne une incapacité de l’organisme à satisfaire ses besoins métaboliques 1. Les signes cliniques associés à l’ICA dépendent principalement de l’affection cardiaque sous-jacente, qui peut concerner l’endocarde (cas des valvulopathies), le myocarde (cardiomyopathies) ou les gros vaisseaux (par exemple, une hypertension systémique ou pulmonaire, ou une embolie artérielle). Les chiens atteints d’ICA présentent généralement des signes cliniques relevant d’une atteinte du cœur gauche, à savoir le ventricule et l’atrium gauches, mais une insuffisance du cœur droit, ou des deux ventricules, est également relativement fréquente. La segmentation traditionnelle entre insuffisance systolique et diastolique n’a pas de réelle importance clinique car, chez la plupart des chiens présentant une cardiopathie, des dysfonctionnements systoliques et diastoliques coexistent.
Les manifestations cardinales de l’ICA sont la tachypnée ou la dyspnée, bien qu’une hypertrophie abdominale secondaire à une ascite soit un signe d’appel chez les chiens présentant une IC droite. La léthargie, l’intolérance à l’effort, l’inappétence, l’anxiété et l’hypothermie sont des signes moins spécifiques, et l’intolérance à l’effort passe souvent inaperçue chez les chiens de compagnie de petit format en raison de leur mode de vie sédentaire. La tachypnée/dyspnée est principalement due à une rétention liquidienne (insuffisance cardiaque congestive ou ICC), caractérisée par un œdème pulmonaire, un épanchement pleural ou une ascite, mais l’ascite doit être particulièrement grave pour provoquer des troubles respiratoires. Par conséquent, en cardiologie canine, les termes d’insuffisance cardiaque (IC) et d’insuffisance cardiaque congestive (ICC) sont souvent utilisés de manière interchangeable.
Environ 50 % des chiens atteints d’une maladie valvulaire mitrale présentent une toux, souvent appelée « toux cardiaque », dont le mécanisme est souvent expliqué de différentes manières. La présence d’un œdème pulmonaire est couramment incriminée à tort dans les manuels, et cette hypothèse s’est perpétuée dans l’enseignement vétérinaire. Un réflexe de toux ne peut pourtant pas naître dans les voies respiratoires profondes, là où se forme l’œdème pulmonaire (dans les bronchioles respiratoires ou l’espace alvéolaire) puisqu’il n’y a pas de récepteurs à la toux à ce niveau. En revanche, la présence de liquide dans ces zones provoque presqu’à chaque fois une tachypnée ou une dyspnée. Une autre explication repose sur la stimulation mécanique des récepteurs bronchiques de la toux à cause d’une hypertrophie du cœur (et en particulier l’hypertrophie de l’atrium gauche, qui se trouve juste en dessous des bronches souches principales). Les chiots présentant des anomalies cardiaques congénitales importantes et une cardiomégalie sévère toussent cependant rarement. Puisque les affections respiratoires sont plus fréquemment observées chez les chiens âgés que chez les jeunes individus (dont le système respiratoire est généralement sain), la cardiomégalie pourrait être une cause plus probable de toux chez les animaux présentant une maladie respiratoire préexistante, les récepteurs de la toux étant ici stimulés concomitamment par les deux comorbidités. En effet, l’hypertrophie de l’atrium gauche est associée à un risque accru de toux chez les chiens souffrant d’une valvulopathie mitrale dégénérative chronique, et le risque de toux est multiplié par 10 lorsqu’une hypertrophie de l’atrium gauche et une maladie des voies respiratoires coexistent, même en l’absence d’œdème pulmonaire. Par conséquent, le terme de « toux cardiaque » doit être jugé comme impropre car la toux provient des voies respiratoires, même chez les animaux cardiaques. La seule exception pourrait être une toux secondaire à un œdème pulmonaire fulminant en cas d’ICC aiguë, une affection principalement observée chez les grandes races : l’envahissement par du fluide des voies respiratoires est alors responsable de la stimulation des récepteurs de la toux. Cependant, même dans ce cas, les principaux signes cliniques seront la tachypnée et la dyspnée, de sorte qu’une toux sans tachypnée/dyspnée ne peut pas orienter vers une ICC. C’est pourquoi, chez les chiens cardiaques qui toussent, le diagnostic différentiel doit toujours envisager d’autres comorbidités telles qu’une trachéobronchite infectieuse, un collapsus trachéal, une bronchomalacie, un reflux gastro-œsophagien, un syndrome d’écoulement postnasal, une tumeur ou une bronchopneumonie 2,3.
Plusieurs observations cliniques peuvent confirmer la présence d’une IC chez un chien présentant une tachypnée/dyspnée d’apparition aiguë : la détection d’un souffle cardiaque à l’auscultation (généralement fort, bien qu’il puisse être plus faible chez les grandes races), des muqueuses pâles, une cyanose, un pouls fémoral faible, une tachycardie, une arythmie ou une hypothermie. Un souffle cardiaque est un élément important à prendre en compte car une anomalie cardiaque sous-jacente peut avoir entraîné l’apparition de l’ICA. Chez un chien de petite race atteint de maladie valvulaire dégénérative (MVD), un souffle fort ne prouve pas forcément que la maladie est suffisamment grave pour provoquer une ICA, mais la probabilité d’un remodelage cardiaque avancé associé à une IC augmente avec l’intensité du souffle. À l’inverse, un souffle faible est fortement évocateur d’une maladie modérée chez le chien 4. Chez les chiens de grandes et de très grandes races, un souffle cardiaque fort n’est cependant pas toujours audible, même s’il existe une maladie cardiaque grave associée à une régurgitation valvulaire, une sténose valvulaire ou même un shunt. La raison de ces souffles « silencieux » chez les grands chiens n’est pas entièrement comprise mais elle pourrait être liée à la taille et à la conformation du thorax, qui tend à atténuer la propagation des sons entre l’origine de la turbulence circulatoire et la surface de la poitrine. De plus, ces chiens halètent souvent sans cesse pendant l’examen clinique, ce qui rend l’auscultation cardiaque difficile.
Des crépitants ont autrefois été associés à la présence d’un œdème pulmonaire alvéolaire mais ce n’est pas tout à fait exact. Ils sont surtout générés par la fermeture soudaine des voies aériennes à l’expiration, et à leur réouverture soudaine à l’inspiration, ce qui se produit fréquemment lors de pneumonie, de pneumopathie interstitielle et d’autres troubles parenchymateux. En outre, les râles associés à une maladie bronchique sont souvent décrits à tort comme des crépitants, ce qui peut conduire à un diagnostic erroné 5.
La percussion thoracique est aujourd’hui rarement effectuée car l’échographie « POCUS » (point-of-care ultrasound) est de plus en plus souvent accessible, mais ce geste simple est toujours recommandé pour identifier la ligne horizontale où le son devient sourd à cause d’un épanchement pleural.
La présence ou l’absence d’arythmie sinusale respiratoire est une autre observation clinique importante à prendre en compte avant de poser un diagnostic d’ICA. Il s’agit d’une variation physiologique de la fréquence cardiaque (FC), généralement associée au cycle respiratoire : la FC augmente normalement pendant l’inspiration et diminue pendant l’expiration, mais ce phénomène tend à disparaître lors d’IC en raison de l’augmentation du tonus sympathique et de la baisse concomitante du tonus parasympathique (ou vagal) 6. Par conséquent, la présence d’une arythmie sinusale chez un chien présentant une tachypnée/dyspnée d’apparition aiguë rend le diagnostic d’ICA très improbable.
Les considérations ci-dessus montrent que le diagnostic d’ICA n’est pas toujours simple ; il doit être basé sur plusieurs facteurs, notamment l’apparition aiguë de la tachypnée/dyspnée, des observations cliniques spécifiques (par exemple, un souffle cardiaque, une arythmie ou un bruit de galop), et la reconnaissance d’un œdème pulmonaire, d’un épanchement pleural ou d’une ascite à la radiographie ou à l’échographie. Les biomarqueurs cardiaques peuvent aider à détecter des lésions myocardiques (troponine-I) ou l’étirement des fibres du myocarde (NT-proBNP) mais ils ne peuvent pas confirmer définitivement l’ICC si les résultats ne sont pas cohérents avec l’ensemble du tableau clinique. Par conséquent, Il n’existe pas de test simple pour diagnostiquer une insuffisance cardiaque aiguë ; le diagnostic reste en grande partie basé sur le recueil minutieux des commémoratifs et sur un examen clinique approfondi 1.
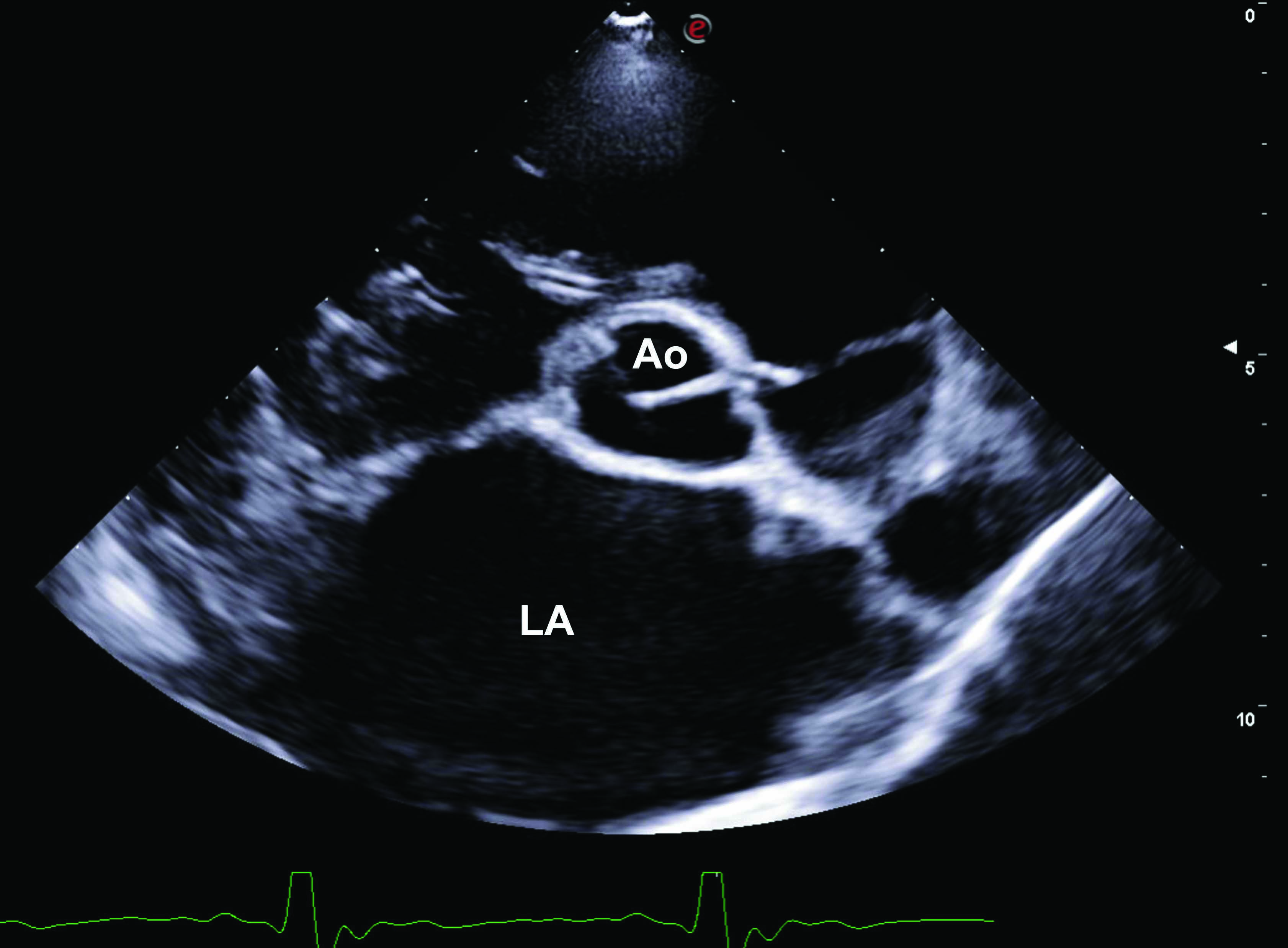
Un chien présentant des signes aigus d’ICC est fragilisé et tout facteur de stress ou d’anxiété peut potentiellement exacerber ses troubles respiratoires. Il est donc conseillé de sédater ces animaux avant de procéder à des examens diagnostiques ou à des interventions thérapeutiques. Cela améliore la compliance car la situation est plus confortable pour le chien ; de plus, il est important de diminuer les besoins métaboliques périphériques qui ne peuvent plus être couverts lorsque le débit cardiaque est réduit, ce qui est le cas lors d’ICA. Le chien sera maintenu dans une position confortable de décubitus sternal afin de faciliter ses mouvements respiratoires naturels. Un épanchement pleural sera suspecté si des bruits sourds sont détectés à la percussion du thorax, et il sera facilement confirmé à l’échographie si l’on dispose du matériel et des compétences en la matière. Un examen échographique POCUS) peut être réalisé avant la radiographie thoracique ; cela permet de repérer les signes évocateurs d’une maladie cardiaque sous-jacente comme une hypertrophie de l’atrium gauche, un dysfonctionnement systolique, une ascite, un épanchement pleural ou péricardique 7. Idéalement, l’examen POCUS sera réalisé sur le chien debout ou en décubitus sternal, après sédation et sous oxygénothérapie. La lecture d’une échographie thoracique est relativement intuitive et les vétérinaires généralistes peuvent aisément apprendre à repérer une hypertrophie de l’atrium gauche ainsi qu’un épanchement pleural ou péricardique 8. Même un praticien non formé peut facilement mesurer la taille de l’atrium gauche (AG) en mode B à partir de la vue grand axe parasternale droite des quatre cavités. Si le rapport de taille entre l’atrium gauche et le diamètre aortique (AG/Ao) est supérieur à 1,6 (sur une vue parasternale droite petit axe au niveau de la base du cœur), cela suggère une hypertrophie de l’atrium gauche mais le rapport AG/Ao est généralement nettement supérieur à cette valeur chez les chiens atteints d’ICA 9. Inversement, si la taille de l’atrium gauche est normale chez un chien présentant une tachypnée/dyspnée aiguë, il faut d’abord rechercher des causes non cardiaques à la dyspnée. La taille de l’atrium droit (AD) peut être évaluée de façon subjective grâce à l’échographie POCUS, en utilisant la vue parasternale droite grand axe des quatre cavités ou la vue parasternale gauche apicale. Si l’AD semble plus grand que l’AG, cela suggère une hypertrophie de l’AD pouvant expliquer la présence d’une insuffisance cardiaque droite (épanchement pleural ou ascite).
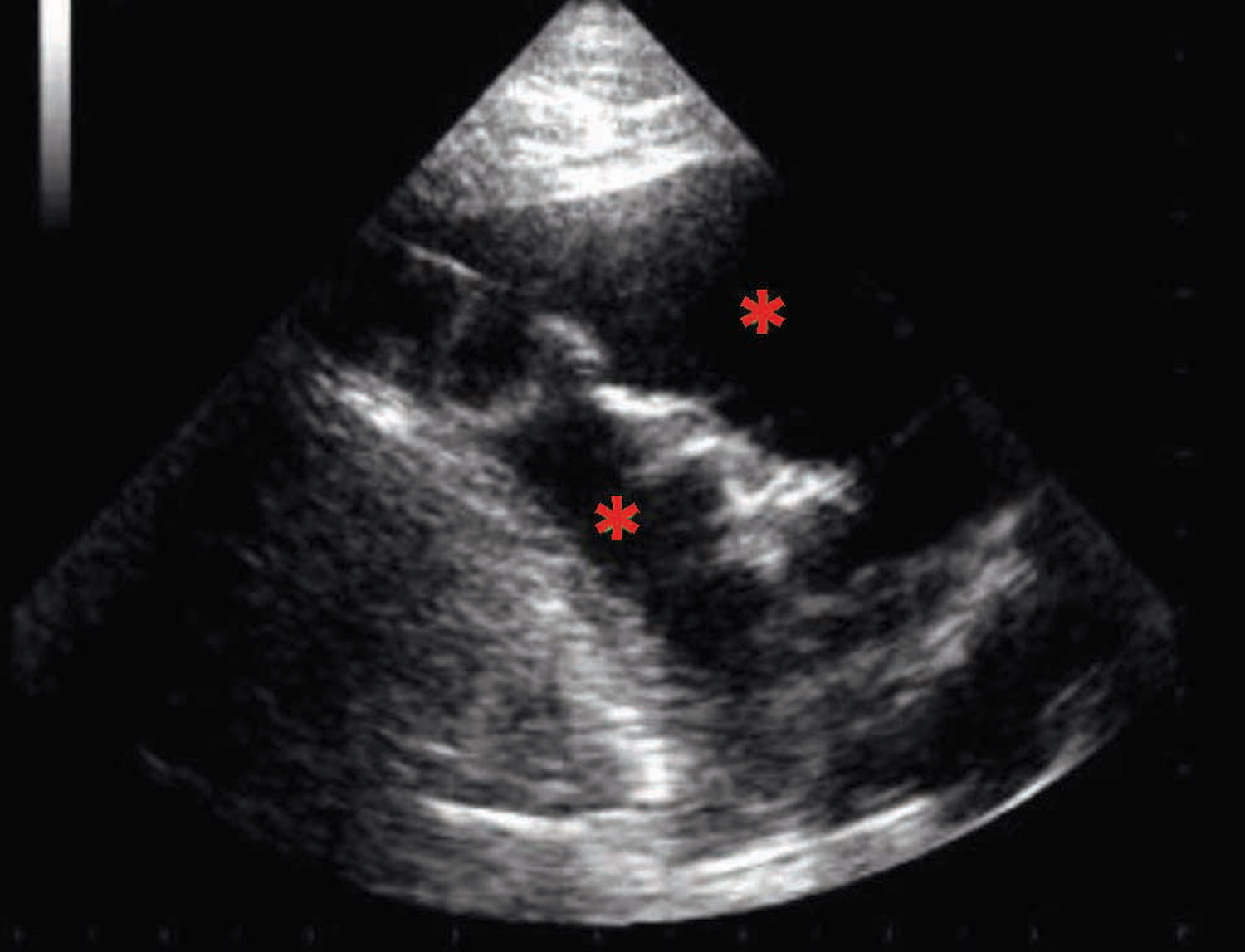
L’examen POCUS peut également être utilisé pour identifier les artefacts associés à un œdème pulmonaire. En cas d’œdème pulmonaire aigu, un artefact vertical hyperéchogène peut apparaître, qui part de la ligne pleurale et s’étend jusqu’au bas de l’écran sans s’atténuer ; il bouge de manière synchrone avec les mouvements respiratoires. Ces « lignes B » consistent en une traînée d’échos denses qui ressemblent à une queue de comète orientée distalement : ils sont générés par la réverbération des ultrasons liée à l’accumulation de liquide dans les espaces alvéolaires. Les lignes B peuvent être détectées à l’aide d’une sonde à décalage de phase ou convexe ; pour diagnostiquer un œdème pulmonaire, il faut généralement visualiser au moins 3 lignes B par champ échographique. Le nombre de lignes B devrait correspondre à la gravité de l’œdème pulmonaire sous-jacent et ce paramètre peut également servir à contrôler l’efficacité du traitement 10,11,12. Cependant, les artefacts de lignes B ne sont pas pathognomoniques de l’œdème pulmonaire ; ils peuvent être observés dans un certain nombre d’autres situations, notamment chez un chien dyspnéique victime de contusions pulmonaires, lors de pneumonie, de syndrome de détresse respiratoire aiguë (SDRA) ou de fibrose pulmonaire. Ils sont même parfois présents chez des chiens en bonne santé 12 (Figure 1).
 |
 |
| a | b |
 |
 |
| c | d |
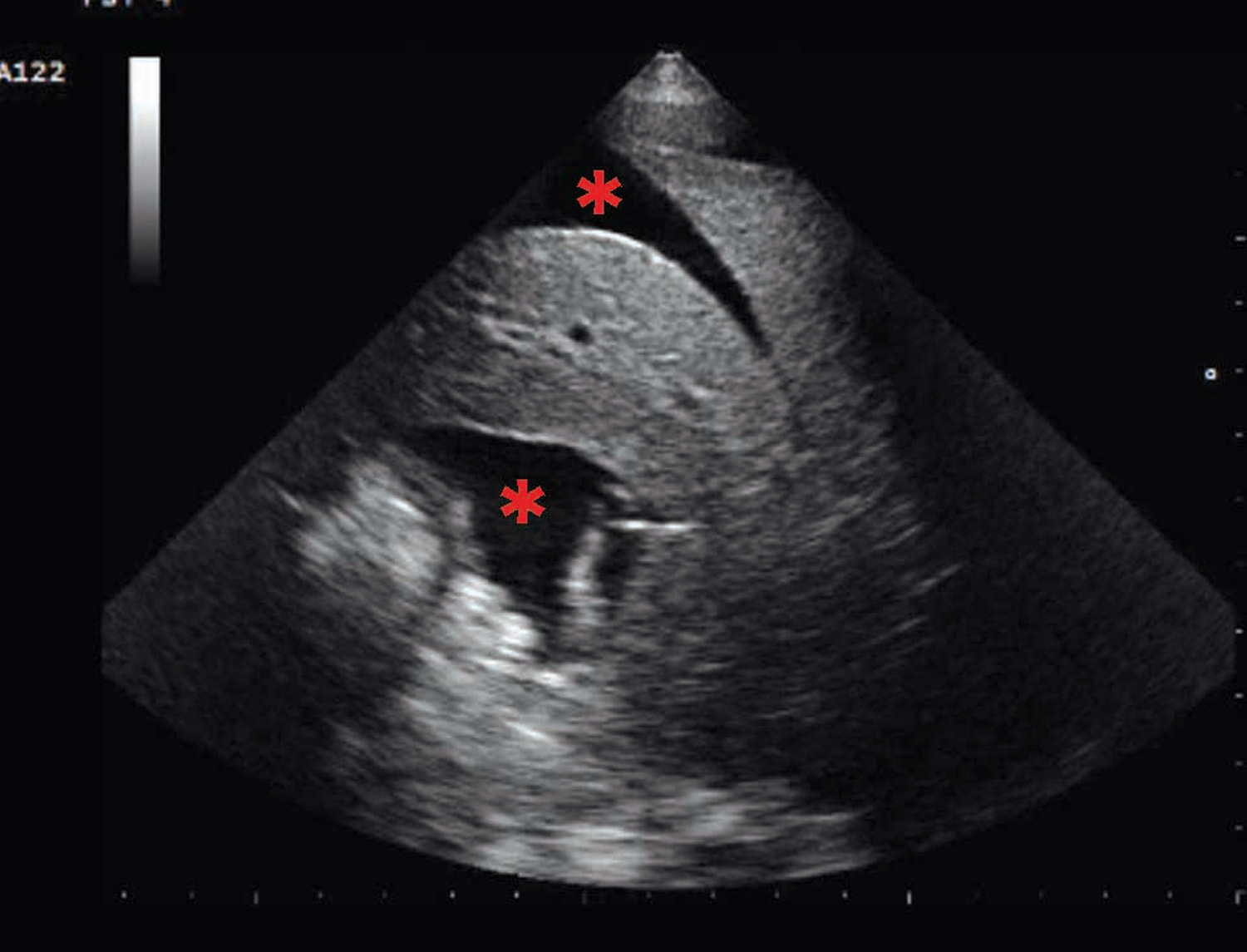
Figure 1. Images échographiques POCUS (point-of-care ultrasound) de chiens en insuffisance cardiaque aiguë. (a) Vue parasternale droite, petit axe, au niveau de la base du cœur montrant un atrium gauche (AG) significativement élargi par rapport à la section aortique (Ao). (b) Aspect en « queues de comète » ou artefact des lignes B (astérisques rouges *), compatible avec la présence d’un œdème pulmonaire. (c) Épanchement pleural caractérisé par des zones hypoéchogènes dans la cavité thoracique (astérisques rouges *). (d) Ascite révélée par la présence d’une zone hypoéchogène dans la cavité abdominale (astérisques rouges *).
© Luca Ferasin
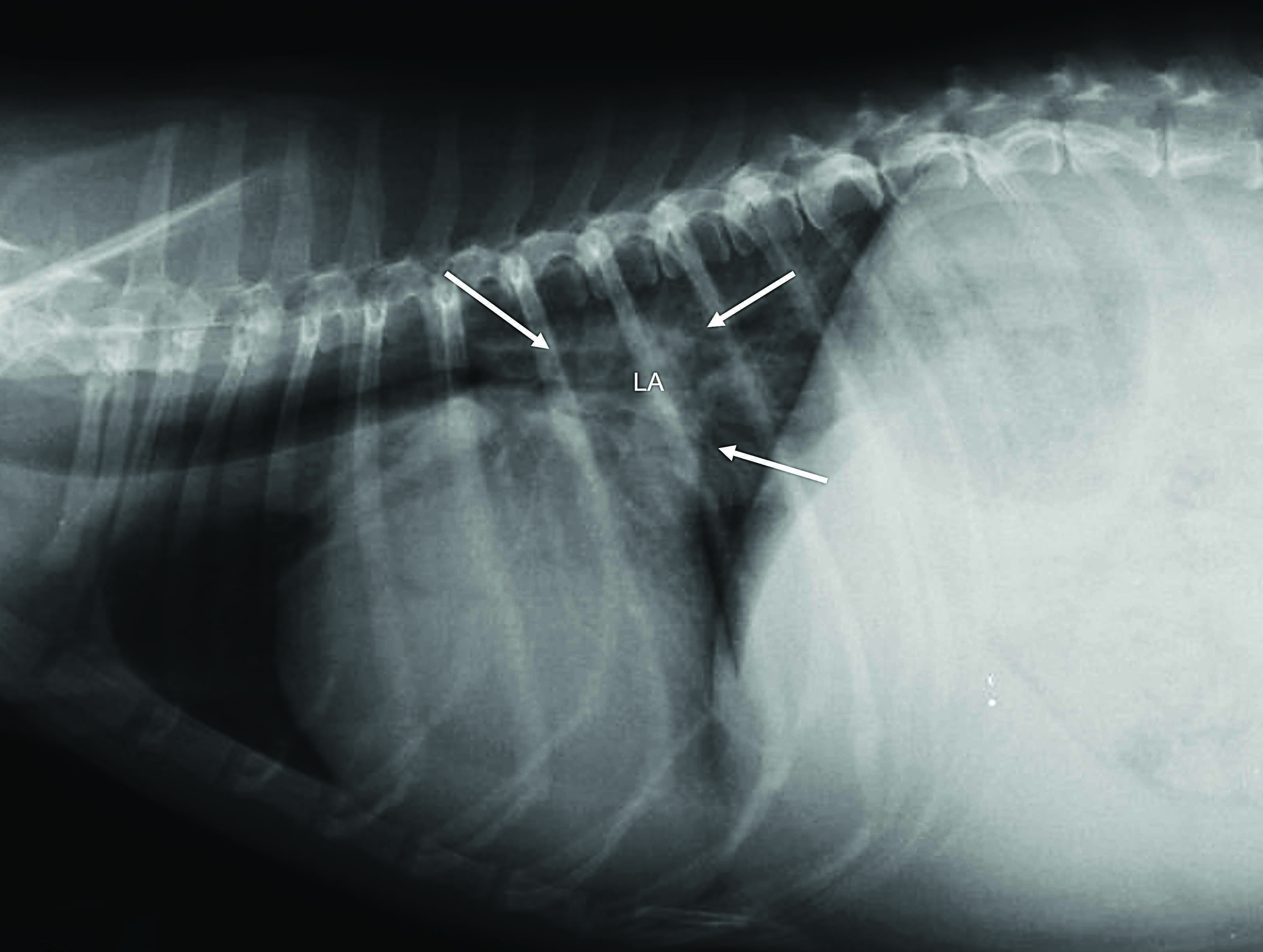
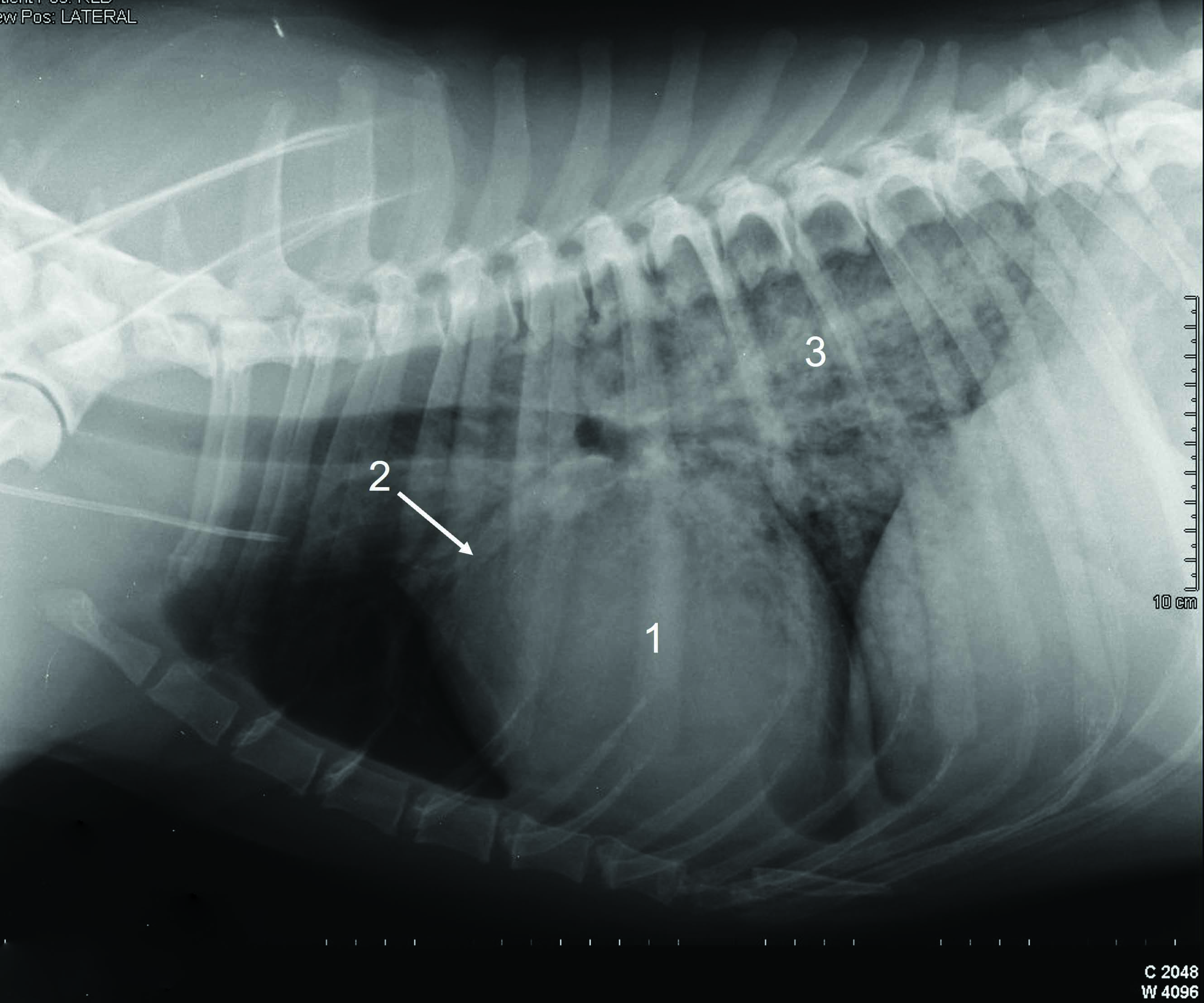
Si l’ensemble des signes cliniques suggère un début aigu d’ICC, que la dyspnée menace le pronostic vital et que l’échographie n’est pas facilement réalisable, il peut être judicieux d’administrer du furosémide par voie parentérale avant de faire une radiographie pour confirmer l’œdème pulmonaire 13. De nombreux cardiologues considèrent toujours la radiographie thoracique comme le « gold standard » pour confirmer un œdème pulmonaire cardiogénique et des signes compatibles avec une IC droite. En général, le chien n’a pas besoin de contention pendant la radiographie, ce qui limite le risque de stress excessif ; en pratique (comme mentionné plus haut), un chien en ICA doit de toute façon être sédaté avant tout examen diagnostique, ce qui améliore significativement la compliance. Le positionnement correct du chien sera facilité par l’utilisation de sacs de sable et de blocs de mousse. Si un épanchement pleural a été détecté à la percussion thoracique ou au POCUS, une thoracocentèse complète devra être effectuée avant la radiographie ; cette opération réduit le stress du chien, améliore la fonction respiratoire et facilite la visualisation des poumons qui, sinon, seront masqués par le liquide présent dans la cavité thoracique. Faire un diagnostic radiographique d’un l’œdème pulmonaire cardiogénique implique d’identifier une triade d’anomalies : une cardiomégalie, la présence d’une congestion veineuse pulmonaire et une opacification alvéolaire ou interstitielle diffuse, particulièrement prononcée dans les lobes pulmonaires caudaux. La cardiomégalie sera confirmée par une évaluation subjective, ou en mesurant l’index vertébral de Buchanan, qui doit être supérieur à 10,5 14. Une méthode permettant d’évaluer la taille de l’atrium gauche sur des radiographies thoraciques a également été décrite récemment 15. Il est nécessaire d’être très vigilant à la présence d’une dilatation atriale gauche prononcée car elle est parfois interprétée à tort comme un « œdème péri-hilaire » par des cliniciens peu expérimentés (Figure 2).
 |
| a |
 |
| b |
Figure 2. Radiographies thoraciques de chiens présentant une cardiopathie avancée. (a) Cardiomégalie sévère particulièrement prononcée au niveau de l’atrium gauche (AG) comme indiqué par les flèches. Ce signe est souvent interprété à tort par des cliniciens inexpérimentés comme un « œdème péri-hilaire ». Bien que ce chien présente des signes évidents de cardiomégalie, les veines pulmonaires n’apparaissent pas particulièrement congestionnées et il n’y a pas de signes évoquant des lésions interstitielles/alvéolaires qui pourraient suggérer la présence d’un œdème pulmonaire. (b) Radiographie d’un chien présentant une dyspnée d’apparition aiguë, montrant la triade typique de changements radiographiques, à savoir : 1 cardiomégalie, 2 présence d’une congestion veineuse pulmonaire et 3 atteinte pulmonaire (alvéolaire/interstitielle) diffuse, particulièrement prononcée dans les lobes caudaux.
© Luca Ferasin
Bien que des protocoles thérapeutiques généraux aient été proposés par des experts en cardiologie, il faut souligner qu’aucun essai clinique prospectif n’a été publié à ce jour chez les chiens atteints d’ICA 7,10. Les recommandations suivantes reflètent donc plus l’état actuel des connaissances cliniques que des conclusions fondées sur des preuves médicales ; elles sont issues des diverses expériences de l’auteur et de l’extrapolation de résultats d’essais cliniques menés chez l’Homme, de lignes directrices et de recommandations consensuelles 1.
Si un chien présente des commémoratifs et des signes cliniques compatibles avec une ICA, 3 étapes sont importantes à mettre en place immédiatement, avant le traitement étiologique : limiter son stress, le sédater et lui apporter de l’oxygène. Ces trois impératifs précèdent même souvent le fait de poser un diagnostic définitif d’insuffisance cardiaque.
 |
 |
| a | b |
 |
 |
| c | d |
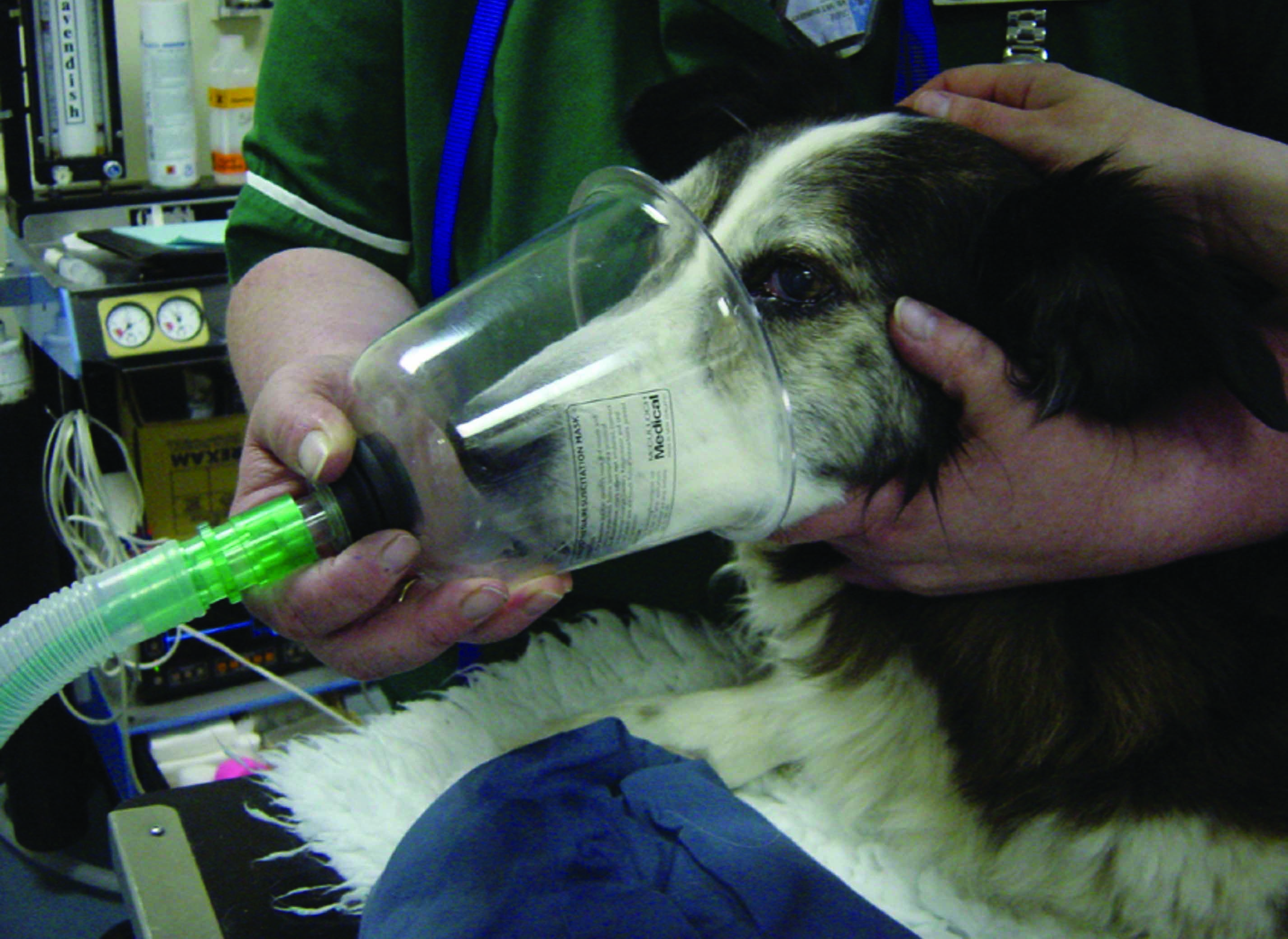
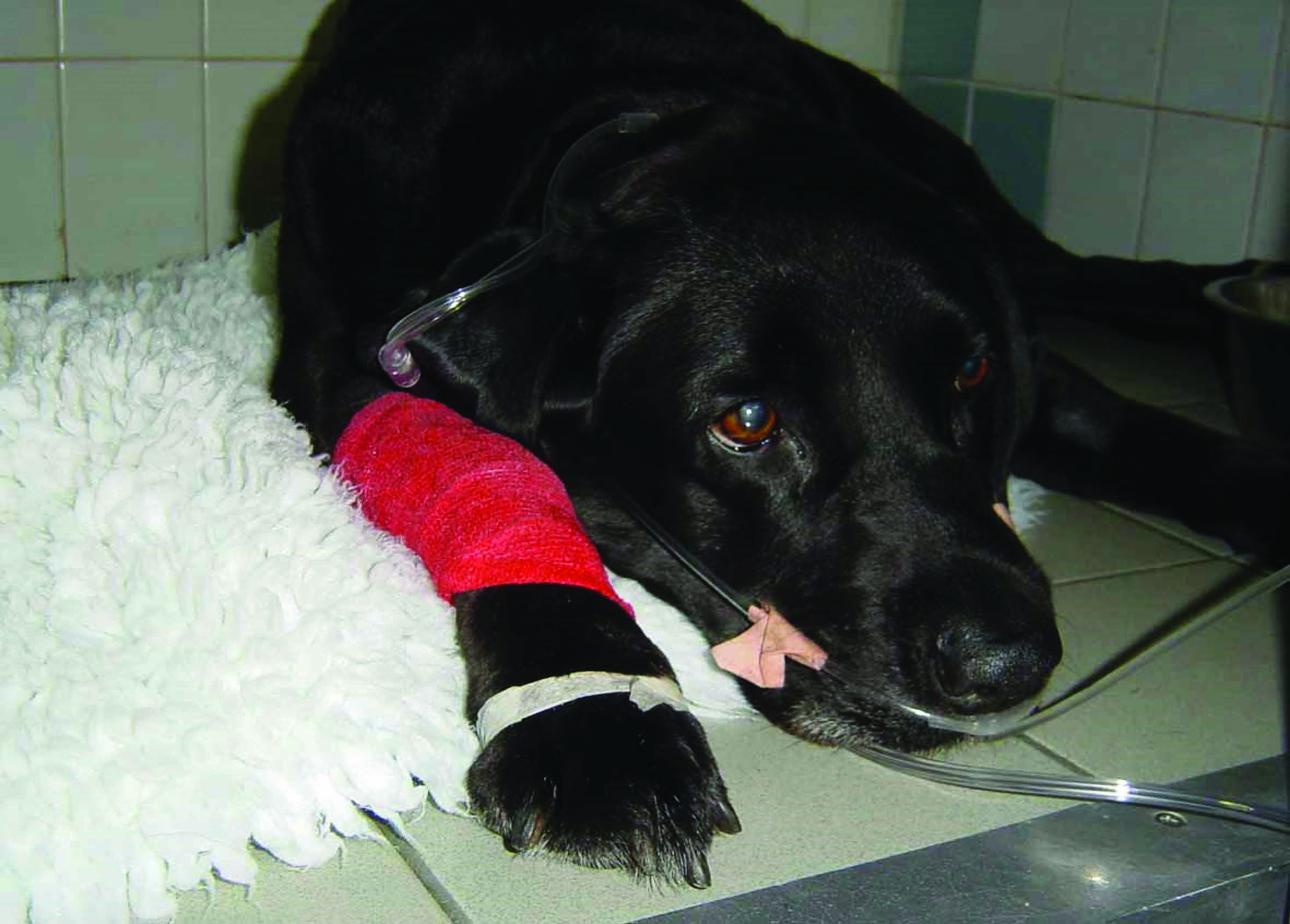
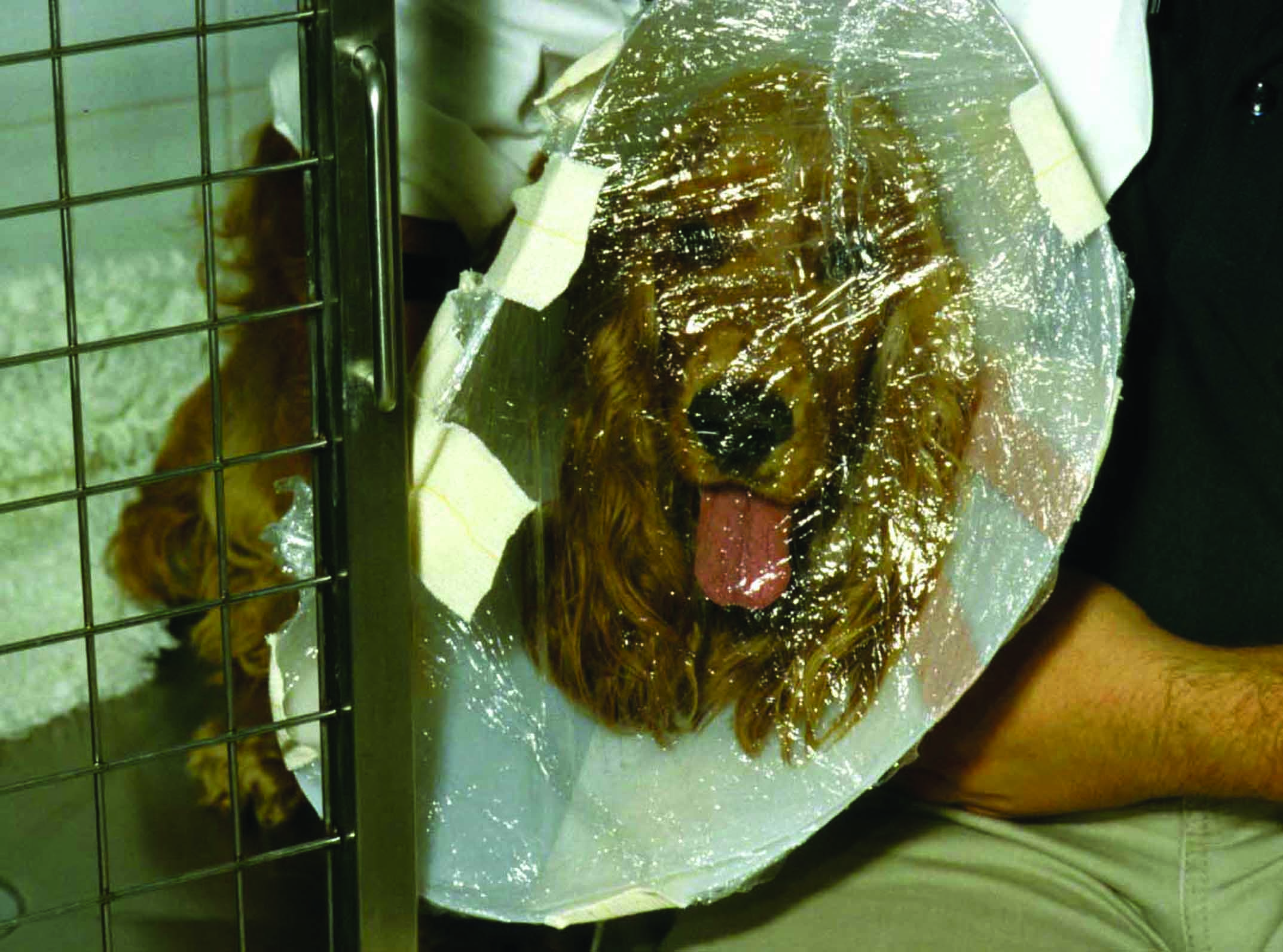
Figure 3. Exemples de différentes techniques d’oxygénothérapie chez les chiens en insuffisance cardiaque aiguë. (a) Masque à oxygène ; bien que cette technique soit couramment utilisée en urgence chez les animaux de compagnie, certains chiens ne la tolèrent pas et une administration en « flow-by » peut être préférable. (b) Sondes nasales : elles peuvent fournir une fraction inspirée en oxygène supérieure à la méthode en « flow-by » et sont généralement bien tolérées, surtout après sédation. (c) Cages et tentes à oxygène : ce sont les méthodes les mieux acceptées par les chiens dyspnéiques. (d) Collier Élisabéthain : elle doit être évitée en raison du manque de contrôle sur l’enrichissement en oxygène, du risque potentiel de surchauffe et de l’élimination inadéquate du CO2, dont l’accumulation pourrait compromettre la stabilité clinique d’un chien dyspnéique.
© Luca Ferasin
Les diurétiques augmentent la production urinaire et réduisent les signes de congestion, notamment l’œdème pulmonaire, mais ils n’améliorent pas directement le débit cardiaque et peuvent entraîner une diminution de la perfusion rénale, des anomalies électrolytiques et une activation du système rénine-angiotensine-aldostérone (SRAA) 20. Le succès d’un traitement diurétique passe par une décongestion rapide et complète et, une fois la situation d’ICA contrôlée, le traitement doit être poursuivi pour éviter les récidives 21.
En général, les diurétiques entraînent une diminution du volume plasmatique circulant, ce qui provoque le déplacement de l’eau des secteurs interstitiels et alvéolaires vers l’espace intravasculaire ; le travail respiratoire est alors diminué et le confort du chien amélioré. Les diurétiques de l’anse (comme le furosémide et le torasémide) sont les plus couramment utilisés mais sont relativement inefficaces pour lutter contre un épanchement pleural important ou une ascite (qui doivent drainés mécaniquement) ; ils sont aussi contre-indiqués dans la plupart des cas d’épanchement péricardique. Le furosémide injectable est toujours utilisé lors de l’apparition aiguë d’une ICC ; il faut bien adapter la dose à chaque chien car un excès peut diminuer la perfusion rénale (azotémie) et entraîner des déséquilibres électrolytiques (hypokaliémie, hyponatrémie, hypochlorémie, hypomagnésémie et hypocalcémie), en particulier chez les chiens âgés 22. À l’inverse, un sous-dosage du furosémide peut être responsable d’un échec thérapeutique, d’une hospitalisation prolongée et potentiellement d’une euthanasie à cause d’une IC réfractaire. Si possible, le furosémide sera administré par voie intraveineuse pour agir rapidement et améliorer sa biodisponibilité ; la voie intramusculaire peut cependant être utilisée chez un chien non coopératif, bien que l’effet thérapeutique soit alors retardé. L’auteur choisit d’administrer 4 mg/kg de furosémide par voie IV aux chiens en décompensation sévère, et 2 mg/kg à ceux qui présentent une congestion légère à modérée ; une amélioration clinique initiale doit apparaitre environ 30 minutes après l’administration. Selon la gravité de l’œdème pulmonaire sous-jacent, des bolus intraveineux répétés ou la mise en place d’une perfusion continue (0,66 mg/kg/h sur 8 heures) de furosémide peuvent être indiqués 23. La perfusion continue a été précédemment recommandée pour augmenter l’effet diurétique tout en limitant le risque d’ischémie rénale causée par des variations brutales du volume circulant. Cependant, une étude récente n’a pas semblé confirmer l’hypothèse selon laquelle associer une perfusion continue à une dose de charge de furosémide administrée en bolus IV pourrait améliorer les résultats à court terme chez les chiens atteints d’ICA. Bien que l’efficacité des bolus IV ou de la perfusion continue pour améliorer la détresse respiratoire soit comparable, la perfusion continue comporterait un risque plus élevé de déshydratation et d’azotémie, tandis que l’administration de bolus serait associée à une hospitalisation plus longue et nécessiterait des doses plus élevées. Le traitement de l’ICA canine avec du furosémide doit donc tenir compte de la présence de comorbidités (telles qu’une maladie rénale concomitante), des ressources disponibles, de la dose totale de furosémide, etc 24.
Surveiller la fréquence et la courbe respiratoire toutes les 30 à 60 minutes fournira des éléments pour adapter la posologie ultérieure du furosémide. Si la dose et le rythme d’administration sont efficaces, la fréquence et les efforts respiratoires devraient progressivement diminuer en quelques heures ; les doses ultérieures de furosémide et la fréquence des injections seront ajustées en fonction de la réponse à la première dose. Empiriquement, on considère qu’il ne faut pas dépasser une dose cumulative de 12 mg/kg/jour 7.
Luca Ferasin
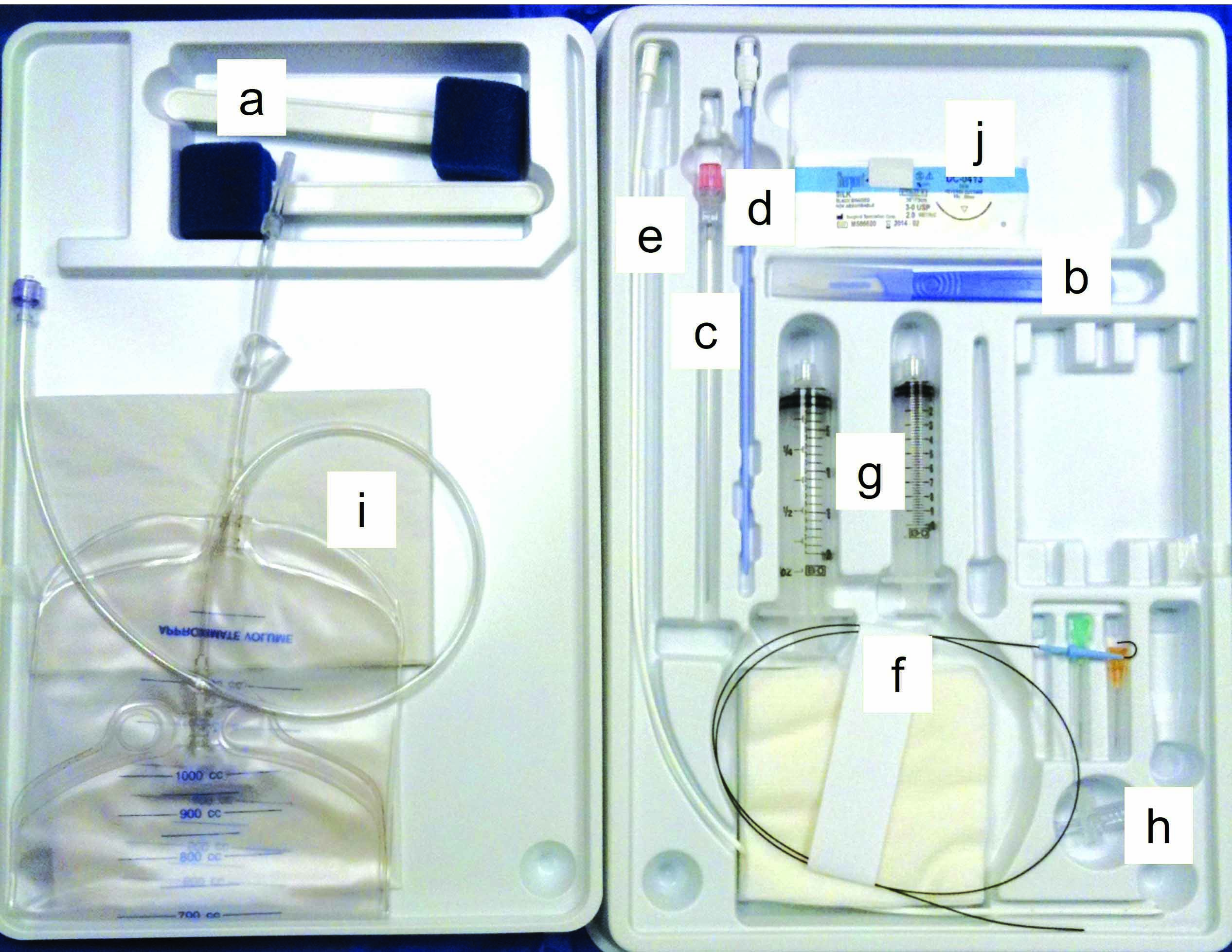
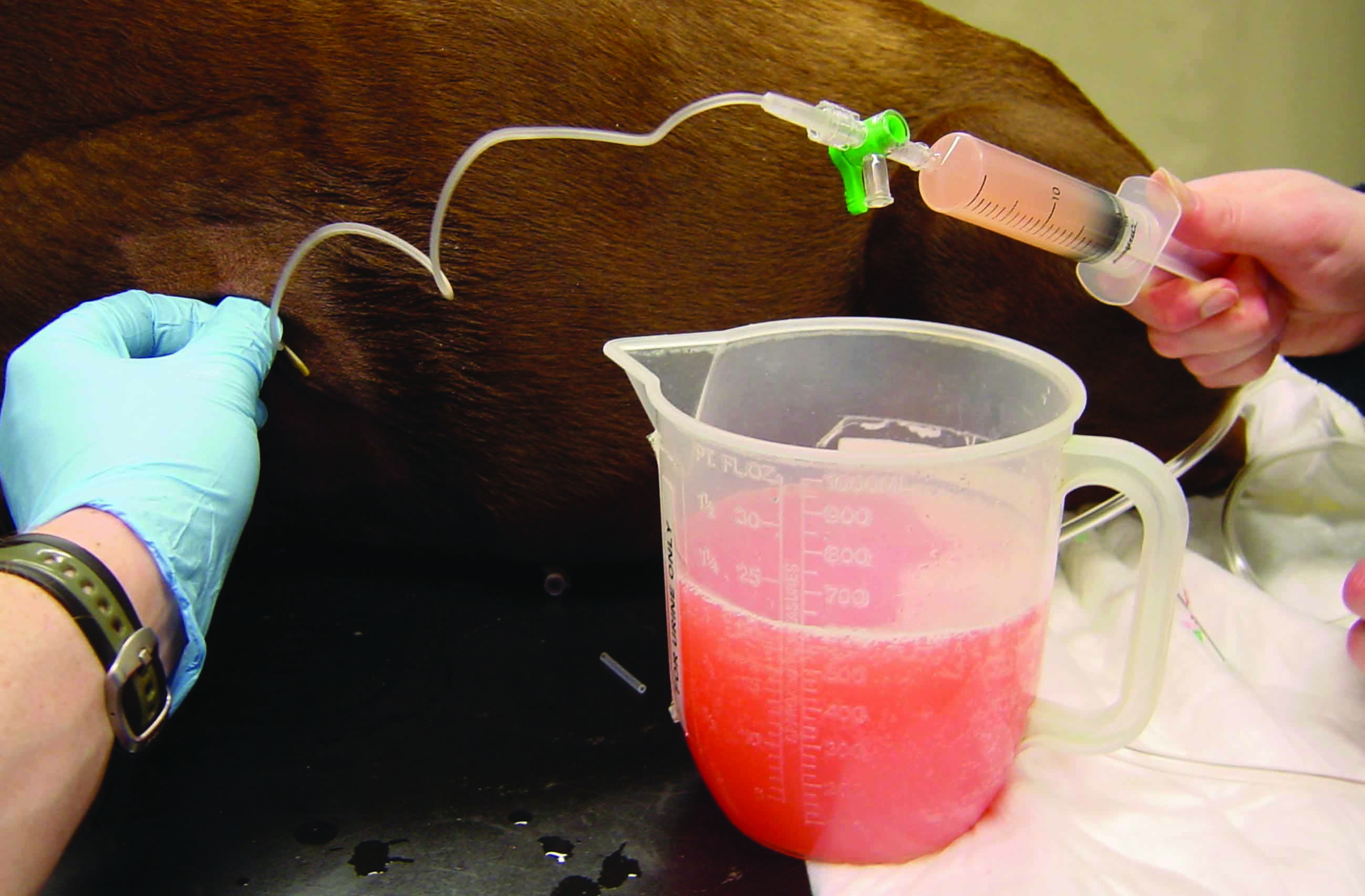
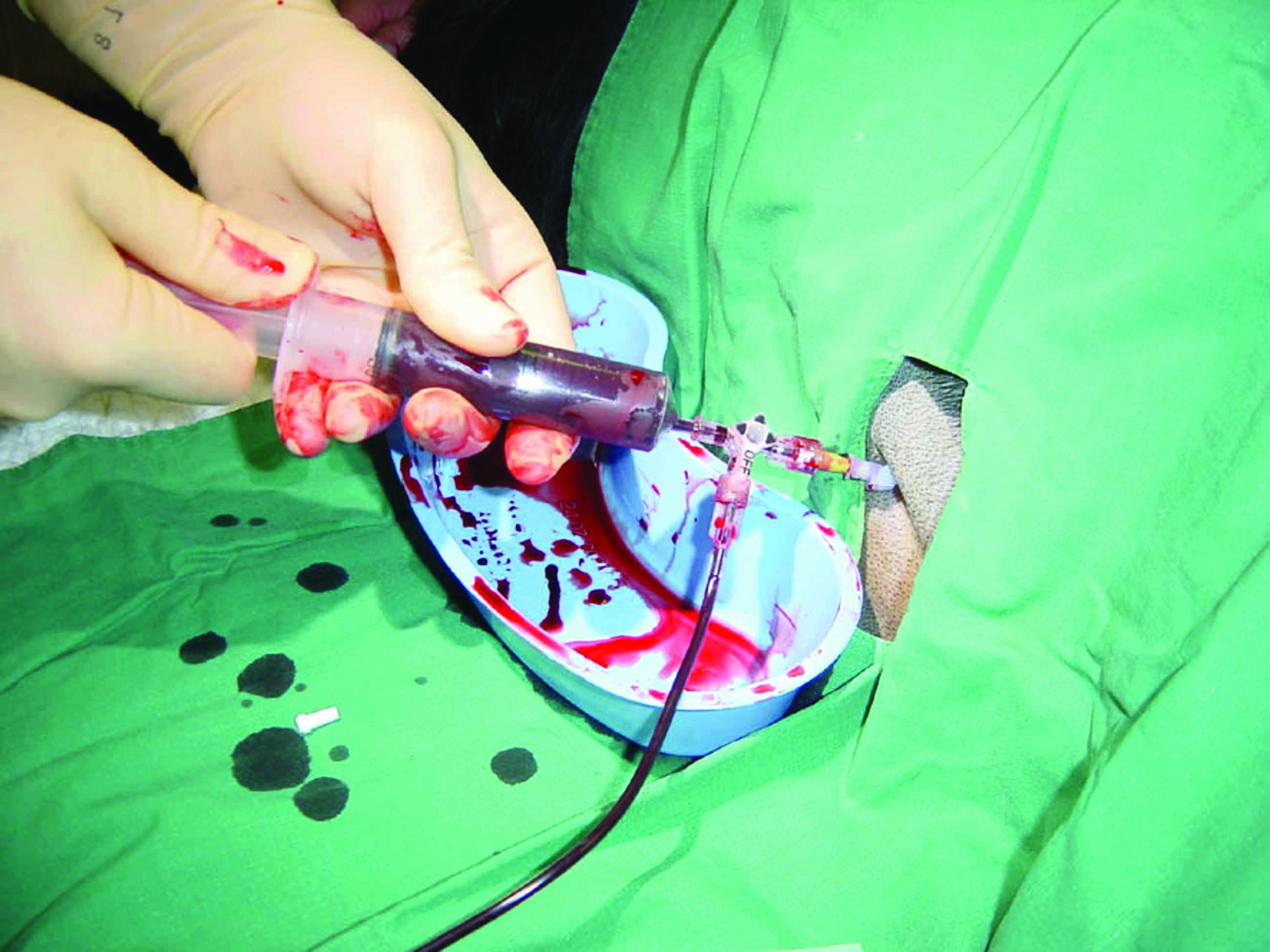
Avant de décider d’effectuer un drainage mécanique chez un chien présentant un épanchement pleural, un épanchement péricardique ou une ascite, il faut évaluer la balance risques/bénéfices de cette procédure. Un traitement diurétique peut par exemple être suffisant lors d’ascite légère ou de petit épanchement pleural ou péricardique, souvent associés à un œdème pulmonaire concomitant. La centèse est cependant toujours recommandée lorsque le volume de liquide accumulé est suffisamment important pour contribuer aux signes cliniques présentés (Figure 4). Les techniques les plus courantes (thoracocentèse, abdominocentèse, péricardiocentèse) sont relativement sûres et simples, des complications iatrogènes sont rarement observées. Pour la thoracentèse et la péricardiocentèse, l’examen clinique ou des radiographies thoraciques peuvent suffire pour savoir où insérer l’aiguille. Cependant, la plupart des cliniciens préfèrent aujourd’hui utiliser le guidage échographique.
 |
 |
| a | b |
 |
 |
| c | d |
Figure 4. Exemples de différentes techniques d’oxygénothérapie chez les chiens en insuffisance cardiaque aiguë. (a) Masque à oxygène ; bien que cette technique soit couramment utilisée en urgence chez les animaux de compagnie, certains chiens ne la tolèrent pas et une administration en « flow-by » peut être préférable. (b) Sondes nasales : elles peuvent fournir une fraction inspirée en oxygène supérieure à la méthode en « flow-by » et sont généralement bien tolérées, surtout après sédation. (c) Cages et tentes à oxygène : ce sont les méthodes les mieux acceptées par les chiens dyspnéiques. (d) Collier Élisabéthain : elle doit être évitée en raison du manque de contrôle sur l’enrichissement en oxygène, du risque potentiel de surchauffe et de l’élimination inadéquate du CO2, dont l’accumulation pourrait compromettre la stabilité clinique d’un chien dyspnéique.
© Luca Ferasin
Une thoracocentèse est réalisée en insérant une aiguille dans la cavité thoracique au milieu ou au niveau du tiers inférieur du 7 ou 8e espace intercostal ; elle doit pénétrer dans l’espace pleural en avant de la côte pour éviter les vaisseaux et les nerfs qui jouxtent le bord caudal des côtes. La plupart des épanchements peuvent être drainés d’un seul côté grâce à la présence d’une large fenestration médiastinale, et la centèse bilatérale est donc généralement inutile. La procédure sera réalisée sur le chien en décubitus sternal, avec une contention manuelle adéquate et en fournissant une oxygénothérapie si nécessaire. Selon les cas, on préfèrera utiliser un kit spécial pour la centèse, une épicrânienne ou un cathéter relié à un prolongateur ; chaque dispositif présente des avantages et des inconvénients. Un robinet trois voies ou une valve de centèse avec clapet antiretour accélérera la procédure et limitera les mouvements. L’épicrânienne est par exemple bien adaptée aux petits chiens mais l’aiguille n’est pas assez longue pour être introduite et positionnée en toute sécurité chez les chiens plus grands ; chez ces derniers, des cathéters de taille supérieure (16 ou 18 G) permettent en principe d’éliminer l’épanchement pleural de manière plus complète et plus sûre, une fois que le dispositif est placé dans la cavité thoracique. Lorsqu’il utilise cette technique, l’auteur administre une petite dose de lidocaïne sous cutanée afin de prévenir la douleur causée par l’insertion de l’aiguille. Ce système de cathéter présente cependant des inconvénients : le temps de préparation est plus long, surtout si des fenestrations sont réalisées, il faut inciser et fixer le cathéter à la peau et le cathéter est parfois difficile à insérer dans le thorax. Il existe aussi un risque de fragmentation du cathéter, si bien qu’un petit morceau du cathéter peut rester dans la cavité thoracique. Le clinicien doit être particulièrement attentif lorsqu’il tire le stylet de l’aiguille vers l’arrière au fur et à mesure que le cathéter avance dans le thorax, car celui-ci peut se vriller ou mal se positionner dans la cavité thoracique 13. Les kits spéciaux de centèse fournissent un guide souple qui peut être inséré dans une aiguille ; lorsqu’il est correctement positionné, le guide est laissé en place et remplacé par un cathéter souple préfenestré qui est ensuite poussé dans la cavité thoracique (technique de Seldinger). Toutes ces techniques fonctionnent bien lorsque l’opérateur a de l’expérience et la décision relève finalement des préférences personnelles. La fréquence et les efforts respiratoires seront attentivement surveillés après la thoracocentèse : une amélioration significative doit être constatée en quelques minutes mais il est conseillé de continuer à surveiller l’animal pendant les heures qui suivent afin de vérifier qu’un pneumothorax iatrogène ne se développe pas.
L’abdominocentèse sera indiquée lorsque le volume de l’ascite est tel qu’il gêne la respiration et provoque un inconfort important pour le chien. Là encore, la procédure peut être réalisée avec succès à l’aide d’une épicrânienne (chez les petits chiens) ou avec un cathéter fenestré. L’auteur privilégie une technique hybride et utilise une canule à fistule (ou aiguille à fistule), initialement destinée à l’hémodialyse. Ces canules sont similaires aux épicrâniennes mais leur calibre est plus important et l’aiguille comporte un trou latéral (« œil arrière ») pour favoriser un débit élevé de ponction. Encore une fois, le choix dépend des préférences du clinicien mais le guidage par échographie permet de viser la poche de liquide la plus importante (ce qui optimise le drainage) et d’éviter de ponctionner des organes abdominaux et des gros vaisseaux.
Chez le chien, un épanchement péricardique est généralement lié à une tumeur cardiaque mais l’étiologie reste inconnue dans de nombreux cas (épanchement idiopathique). La péricardiocentèse devient nécessaire lorsque la quantité de liquide contenu dans le sac péricardique est suffisamment importante pour provoquer des signes de tamponnade cardiaque, généralement accompagnée d’un collapsus de la paroi atriale droite. Selon l’état du chien, son degré de sédation et les préférences du clinicien, le chien sera couché en décubitus sternal ou latéral gauche pendant la procédure. Le site optimal de péricardiocentèse se situe généralement au niveau du 4e ou 5e espace intercostal à droite, juste au niveau ou au-dessus de la jonction costochondrale ; le point idéal d’insertion de l’aiguille est en général repéré grâce à l’échographie. Plusieurs techniques sont là encore disponibles mais l’auteur privilégie l’utilisation de kits spéciaux pour la péricardiocentèse, contenant un cathéter souple préfenestré à insérer selon la technique de Seldinger, après anesthésie locale. Un ECG sera réalisé en continu pour détecter les arythmies déclenchées par l’aiguille ou le cathéter. Lorsqu’elle est effectuée correctement, la péricardiocentèse entraîne peu de complications mais les risques doivent être discutés avec le propriétaire avant de tenter l’intervention. En cas d’épanchement péricardique, il souvent déconseillé d’administrer des diurétiques car ils peuvent réduire la précharge cardiaque, qui est déjà compromise. Un épanchement péricardique peut cependant également résulter d’une insuffisance cardiaque droite et dans ce cas, il est généralement peu important et se résorbe souvent grâce au seul traitement diurétique.
Luca Ferasin
Chez les patients humains présentant un œdème pulmonaire aigu, les agents inotropes positifs peuvent contribuer à la résolution d’une ICA, quelle qu’en soit la cause, car ces médicaments agissent sur la fonction myocardique. L’utilisation du pimobendan est devenue fréquente pour traiter l’ICA chez le chien en raison de son double mécanisme d’action : il augmente la sensibilité au calcium (ce qui améliore la contractilité avec des effets minimes sur la consommation d’oxygène du myocarde) et il inhibe la phosphodiestérase (ce qui favorise la vasodilatation périphérique). Une forme injectable est disponible dans de nombreux pays et peut être administrée aux chiens atteints d’ICA, notamment en cas de dysfonctionnement systolique du ventricule gauche, d’épanchement pleural important, d’insuffisance rénale ou d’œdème pulmonaire réfractaire sévère. La dobutamine (un agent inotrope positif adrénergique agissant principalement sur les récepteurs bêta-1) peut également être envisagée chez un chien présentant une ICA décompensée, caractérisée par un faible débit cardiaque. Son administration intraveineuse doit être envisagée, en particulier chez un chien présentant un premier épisode d’IC avec un trouble systolique. La dose variera de 1 à 10 µg/kg/min en perfusion continue : une faible dose sera d’abord administrée puis la dose pourra augmenter en fonction de la mesure de la pression artérielle et de l’ECG car l’hypertension et les tachyarythmies sont les principaux effets indésirables à redouter 7.
Les médicaments tels que les nitrates (par exemple, la nitroglycérine, le nitroprussiate de sodium), qui favorisent la dilatation artérielle et veineuse, peuvent être envisagés pour réduire la postcharge et améliorer le débit cardiaque d’un cœur défaillant ; en raison de la régulation excessive du système nerveux sympathique et de l’activation du SRAA, la postcharge est en effet souvent élevée lors d’IC. La nitroglycérine dilate considérablement les grosses artères (dont les artères coronaires) et les veines, mais elle agit moins sur les artérioles plus petites. Ce médicament est disponible sous différentes présentations mais, chez les animaux de compagnie, c’est la pommade à 2 % qui est la plus couramment utilisée ; elle généralement appliquée en topique et associée à des diurétiques afin de réduire encore plus la précharge lors de la prise en charge d’une ICA sévère. Le nitroprussiate de sodium est un puissant dilatateur veineux et artériel. Il agit à la fois sur le système vasculaire général et pulmonaire, mais il peut provoquer une hypotension marquée. Il est recommandé d’administrer d’abord une faible dose (0,1-0,2 mcg/kg/min) puis de l’augmenter en fonction de la pression artérielle, en visant une pression artérielle moyenne de 70 mmHg ou une pression artérielle systolique de 90-100 mmHg 8. La surveillance continue de la pression artérielle est recommandée pour détecter précocement une hypotension sévère. En l’absence d’hypotension systémique, l’utilisation de nitrates semble sûre et efficace, et elle paraît associée à une amélioration des symptômes et à une réduction de la mortalité chez les chiens atteints d’ICA.
Ces médicaments doivent être utilisés avec prudence chez les chiens souffrant d’IC. Dans la plupart des cas, un contrôle efficace de la congestion et l’amélioration du débit cardiaque suffisent à agir indirectement sur l’arythmie, de sorte que les arythmies légères ne sont généralement pas traitées. Néanmoins, en présence d’une tachyarythmie supraventriculaire ou ventriculaire hémodynamiquement significative, un traitement antiarythmique spécifique est recommandé. Une fréquence cardiaque rapide compromet le débit cardiaque mais une tachycardie soutenue pendant une période prolongée entraîne aussi un autre risque majeur, celui de voir apparaître des lésions myocardiques (tachycardiomyopathie). Ce phénomène peut en particulier se produire chez les animaux présentant une tachyarythmie supraventriculaire ou ventriculaire.
Pour améliorer le débit cardiaque et réduire le risque de tachycardiomyopathie en cas de fibrillation atriale rapide (associé à un rythme ventriculaire supérieur à 180 bpm), l’auteur recommande de contrôler la fréquence cardiaque en administrant conjointement de la digoxine et du diltiazem. La digoxine sera administrée à raison de 0,003-0,005 [maximum] mg/kg PO BID) ; l’objectif est de viser la dose efficace la plus faible, et non pas la dose la plus élevée sans effets secondaires comme cela était couramment préconisé par le passé. Il est extrêmement important de mesurer le taux sérique de digoxine 3 à 5 jours après le début du traitement, et toujours 6 à 8 heures après l’administration (au nadir). Il faut viser un taux sérique thérapeutique de 0,5 à 1,2 ng/mL (0,65-1,53 nmol/L), soit un taux généralement inférieur à celui souvent rapporté antérieurement dans la littérature. Le diltiazem sera administré à raison de 2 à 5 mg/kg toutes les 12 heures, sous une forme à libération prolongée, associé à la digoxine. L’efficacité du traitement de la fibrillation atriale doit être contrôlée périodiquement : elle le sera idéalement après 5 à 7 jours, grâce à un enregistrement Holter ambulatoire de 24 h (fréquence moyenne quotidienne ciblée : 100-120 bpm) 25. Si cette mesure n’est pas possible, la surveillance sera effectuée grâce à un ECG standard (fréquence ciblée : environ 130-150 bpm), 5 à 7 jours après le début du traitement antiarythmique, puis tous les 3 à 6 mois.
Si une tachycardie ventriculaire rapide et prolongée est observée, l’administration de lidocaïne (bolus IV de 2 mg/kg en 1 minute) suivie d’une perfusion continue (0,025-0,1 mg/kg/mn) doit être envisagée, tout en surveillant les effets secondaires potentiels (dépression, convulsions, fasciculations musculaires, vomissements, bradycardie et hypotension). Si les réactions sont sévères, l’administration sera revue à la baisse ou interrompue.
Les autres médicaments antiarythmiques doivent être utilisés avec précaution chez les chiens atteints d’ICA. Par exemple, la mise en place d’un bêta-bloquant (propranolol, aténolol ou sotalol par exemple) peut être délétère et doit être évitée.
Certains cas graves d’ICA (caractérisés par une fatigue des muscles respiratoires réfractaire au traitement médical) nécessitent d’intuber et d’instaurer une ventilation mécanique pour sauver l’animal. La fatigue des muscles respiratoires est généralement mise en évidence lorsqu’il y a concomitance d’une diminution de la fréquence respiratoire, d’une hypercapnie et d’une altération de l’état de conscience. Dans ce cas, la ventilation mécanique assurera la respiration et permettra d’effectuer des examens diagnostiques en sécurité, mais elle est coûteuse et nécessite des soins intensifs, un équipement de ventilation et une expertise. Par conséquent, il ne faut proposer la ventilation mécanique qu’une fois avoir évalué les chances de rétablissement de l’animal, l’équipement et l’expertise de la structure, ainsi que la disponibilité financière et les attentes du propriétaire 13.
La fréquence et les efforts respiratoires ainsi que la vitalité générale sont les paramètres les plus importants à suivre chez un chien présentant une ICA. Lorsqu’un chien souffre d’un œdème pulmonaire cardiogénique sévère, son état doit s’améliorer au cours des quelques heures ou de la journée qui suivent le traitement diurétique. Si aucune amélioration de la fréquence et des efforts respiratoires n’est constatée quelques heures après la première dose de furosémide, une nouvelle dose sera administrée. La dose et la fréquence d’administration du furosémide seront ajustées une fois que la fréquence respiratoire s’est normalisée et que l’oxygénothérapie a été arrêtée. Si le chien reste cliniquement stable après avoir réduit la dose de furosémide injectable, du furosémide (ou du torasémide) sera prescrit par voie orale avant la sortie. Il est également recommandé de surveiller la pression artérielle toutes les 4 à 6 heures pendant l’hospitalisation, surtout si un traitement vasodilatateur est associé ; les paramètres rénaux et électrolytiques seront idéalement évalués avant le début du traitement et leur mesure sera répétée quelques jours plus tard. En général, après un premier épisode d’ICA décompensée, les chiens répondent bien au traitement et le taux de survie à la sortie de la clinique est estimé proche de 80 % 26.
Confronté à l’obligation urgente de prendre en charge un chien souffrant d’insuffisance cardiaque, on oublie trop souvent de communiquer en toute transparence avec le propriétaire au sujet de sa capacité émotionnelle, pratique et financière à assumer la gestion à long terme de l’animal. Il est également conseillé de contacter les propriétaires quelques jours après la sortie de l’animal, pour contrôler l’évolution de son état, et planifier une nouvelle évaluation clinique après environ 1 à 2 semaines, selon le contexte particulier.
|
Remerciements
L’auteur tient à remercier la Dre Heidi Ferasin pour sa contribution à la gestion de certains des cas cliniques présentés et pour son aide précieuse dans la rédaction de ce manuscrit.
Remerciements aux Dres Céline Pouzot-Névoret et Alexandra Nectoux pour la relecture attentive de la version française de cet article. |
Heidenreich PA, Bozkurt B, Aguilar D, et al. 2022 AHA/ACC/HFSA Guidelines for the Management of Heart Failure: Executive Summary. J. Am. Coll. Cardiol. 2022;79(17):1757-1780. Epub 20220401. DOI: 10.1016/j.jacc.2021.12.011. PubMed PMID: 35379504.
Ferasin L, Crews L, Biller DS, et al. Risk factors for coughing in dogs with naturally acquired myxomatous mitral valve disease. J. Vet. Intern. Med. 2013;27(2):286-292. Epub 20130209. DOI: 10.1111/jvim.12039. PubMed PMID: 23398050.
Ferasin L, Linney C. Coughing in dogs: what is the evidence for and against a cardiac cough? J. Small Anim. Pract. 2019;60(3):139-145. Epub 20190116. DOI: 10.1111/jsap.12976. PubMed PMID: 30652329.
Ljungvall I, Rishniw M, Porciello F, et al. Murmur intensity in small-breed dogs with myxomatous mitral valve disease reflects disease severity. J. Small Anim. Pract. 2014;55(11):545-550. Epub 20140912. DOI: 10.1111/jsap.12265. PubMed PMID: 25213440.
Ferasin L. Coughing. In; Textbook of Veterinary Internal Medicine. Ettinger SJ, Feldman EC, (eds.) 8th ed. St. Louis, MI: Saunders; 2016;107-110.
Chan SHH. Reinstatement of respiratory sinus arrhythmia as a therapeutic target of cardiac pacing for the management of heart failure. J. Physiol. 2020;598(3):433-434. Epub 20200115. DOI: 10.1113/JP279261. PubMed PMID: 31805609.
DeFrancesco TC. Management of cardiac emergencies in small animals. Vet. Clin. North Am. Small Anim. Pract. 2013;43(4):817-842. DOI: 10.1016/j.cvsm.2013.03.012. PubMed PMID: 23747262.
Tse YC, Rush JE, Cunningham SM, et al. Evaluation of a training course in focused echocardiography for noncardiologie house officers. J. Vet. Emerg. Crit Care (San Antonio). 2013;23(3):268-273. Epub 20130506. DOI: 10.1111/vec.12056. PubMed PMID: 23647602.
Borgarelli M, Ferasin L, Lamb K, et al. DELay of Appearance of sYmptoms of Canine Degenerative Mitral Valve Disease Treated with Spironolactone and Benazepril: the DELAY Study. J. Vet. Cardiol. 2020;27:34-53. Epub 20200110. DOI: 10.1016/j.jvc.2019.12.002. PubMed PMID: 32032923.
DeFrancesco TC, Ward JL. Focused canine cardiac ultrasound. Vet. Clin. North Am. Small Anim. Pract. 2021;51(6):1203-1216. Epub 20210909. DOI: 10.1016/j.cvsm.2021.07.005. PubMed PMID: 34511294.
Taylor A, Anjum F, O’Rourke MC. Thoracic and lung ultrasound. StatPearls. https://www.ncbi.nlm.nih.gov/books/NBK500013/ accessed 15/09/22
Dietrich CF, Mathis G, Blaivas M, et al. Lung B-line artefacts and their use. J. Thorac. Dis. 2016;8(6):1356-1365. DOI: 10.21037/jtd.2016.04.55. PubMed PMID: 27293860; PubMed Central PMCID: PMC4885976.
Ferasin L, DeFrancesco T. Management of acute heart failure in cats. J. Vet. Cardiol. 2015;17 Suppl 1:S173-189. DOI: 10.1016/j.jvc.2015.09.007. PubMed PMID: 26776576.
Boswood A, Haggstrom J, Gordon SG, et al. Effect of pimobendan in dogs with preclinical myxomatous mitral valve disease and cardiomegaly: the EPIC Study – a randomized clinical trial. J. Vet. Intern. Med. 2016;30(6):1765-1779. Epub 20160928. DOI: 10.1111/jvim.14586. PubMed PMID: 27678080; PubMed Central PMCID: PMC5115200.
Lee D, Yun T, Koo Y, et al. Change of vertebral left atrial size in dogs with preclinical myxomatous mitral valve disease prior to the onset of congestive heart failure. J. Vet. Cardiol. 2022;42:23-33. Epub 20220511. DOI: 10.1016/j.jvc.2022.05.003. PubMed PMID: 35675727.
Crane SD, Elliott MW, Gilligan P, et al. Randomised controlled comparison of continuous positive airways pressure, bilevel non-invasive ventilation, and standard treatment in emergency department patients with acute cardiogenic pulmonary oedema. Emerg. Med. J. 2004;21(2):155-161. DOI: 10.1136/emj.2003.005413. PubMed PMID: 14988338; PubMed Central PMCID: PMC1726258.
Briganti A, Melanie P, Portela D, et al. Continuous positive airway pressure administered via face mask in tranquilized dogs. J. Vet. Emerg. Crit. Care (San Antonio). 2010;20(5):503-508. Epub 20100929. DOI: 10.1111/j.1476-4431.2010.00579.x. PubMed PMID: 20955301.
Staffieri F, Crovace A, De Monte V, et al. Noninvasive continuous positive airway pressure delivered using a pediatric helmet in dogs recovering from general anesthesia. J. Vet. Emerg. Crit. Care (San Antonio). 2014;24(5):578-585. Epub 20140814. DOI: 10.1111/vec.12210. PubMed PMID: 25123478.
Pouzot-Nevoret C, Hocine L, Negre J, et al. Prospective pilot study for evaluation of high-flow oxygen therapy in dyspnoeic dogs: the HOT-DOG study. J. Small Anim. Pract. 2019;60(11):656-662. Epub 20190716. DOI: 10.1111/jsap.13058. PubMed PMID: 31313305.
Felker GM, O’Connor CM, Braunwald E. Heart Failure Clinical Research Network I. Loop diuretics in acute decompensated heart failure: necessary? Evil? A necessary evil? Circ. Heart Fail. 2009;2(1):56-62. DOI: 10.1161/CIRCHEARTFAILURE.108.821785. PubMed PMID: 19750134; PubMed Central PMCID: PMC2742422.
Martens P, Mullens W. How to tackle congestion in acute heart failure. Korean J. Intern. Med. 2018;33(3):462-473. Epub 20180411. DOI: 10.3904/kjim.2017.355. PubMed PMID: 29627971; PubMed Central PMCID: PMC5943665.
Boswood A, Murphy A. The effect of heart disease, heart failure and diuresis on selected laboratory and electrocardiographic parameters in dogs. J. Vet. Cardiol. 2006;8(1):1-9. Epub 20060427. DOI: 10.1016/j.jvc.2005.12.001. PubMed PMID: 19083331.
Adin DB, Taylor AW, Hill RC, et al. Intermittent bolus injection versus continuous infusion of furosemide in normal adult greyhound dogs. J. Vet. Intern. Med. 2003;17(5):632-636. DOI: 10.1111/j.1939-1676.2003.tb02493.x. PubMed PMID: 14529128.
Ohad DG, Segev Y, Kelmer E, et al. Constant rate infusion vs. intermittent bolus administration of IV furosemide in 100 pets with acute left-sided congestive heart failure: A retrospective study. Vet. J. 2018;238:70-75. Epub 20180729. DOI: 10.1016/j.tvjl.2018.07.001. PubMed PMID: 30103918.
Gelzer AR, Kraus MS, Rishniw M, et al. Combination therapy with digoxin and diltiazem controls ventricular rate in chronic atrial fibrillation in dogs better than digoxin or diltiazem monotherapy: a randomized crossover study in 18 dogs. J. Vet. Intern. Med. 2009;23(3):499-508. DOI: 10.1111/j.1939-1676.2009.0301.x. PubMed PMID: 19645836.
Goutal CM, Keir I, Kenney S, et al. Evaluation of acute congestive heart failure in dogs and cats: 145 cases (2007-2008). J. Vet. Emerg. Crit. Care (San Antonio). 2010;20(3):330-337. DOI: 10.1111/j.1476-4431.2010.00524.x. PubMed PMID: 20636986.
Luca Ferasin
Le Dr Ferasin est diplômé (avec mention) de l’Université de Bologne depuis 1992. Il a fait trois ans de recherches en endocrinologie à l’institut BBSRC de Cambridge et a obtenu son PhD en 1996. En savoir plus
Vous envisagez de faire un internat aux États-Unis ? Cet article présente brièvement les avantages et les inconvénients de ce type de projet.
Mettre en place une fluidothérapie chez un chat n’est pas aussi simple qu’il n’y paraît. Cet article fait la synthèse des connaissances actuelles à ce sujet.
Le sepsis est une urgence médicale chez le chien dont le pronostic dépend essentiellement de la rapidité du diagnostic et d’une intervention proactive.
Que faites-vous lorsqu’un animal diabétique arrive à la clinique en urgence et dans un état critique ? Cet article propose d’optimiser la démarche grâce à une approche par étapes.
